|
Календарь беременности 01-42 Подготовка к беременности Для тех, у кого беременность первая |
|

Подготовка к родам вертикальным и обычным
Профилактика преждевременных родов
— До 2012 г. в России под понятием «рождение живого ребенка (новорожденного)» понималось «полное выделение или извлечение из организма матери плода при сроке беременности 28 недель и больше» (приказ МЗ СССР 12.06.86 г. № 848, приложение 1, п. 3). В 2012 г. Минздрав России, «согласно Международной конвенции о правах ребенка, Декларации об обеспечении выживания, защиты и развития детей», отменил действие этой инструкции на территории Российской Федерации. С января 2012 г. в Российской Федерации введены критерии, рекомендованные Всемирной организацией здравоохранения (приказ МЗ РФ № 318 от 04.12.2011 г.).
Критерии жизнеспособности плода: срок – 22 нед. и более, масса тела – 500 г и более. Среди рожденных в 22–23 нед. выживают 20% (каждый 5-й новорожденный), в 26 нед. – 60%, в 27–28 нед. – около 80% недоношенных новорожденных. Почти 100% выживаемость отмечена среди новорожденных в 32 нед. беременности и более. На долю недоношенных детей приходится 60–70% ранней неонатальной смертности и 65–75% детской смертности. Мертворождаемость при преждевременных родах в 8–13 раз выше, чем при своевременных. Дети, рожденные с массой менее 1500 г, в 200 раз чаще умирают новорожденными и, если выживают, в 10 раз чаще имеют неврологические и соматические осложнения, чем дети, рожденные с массой более 2500 г.
Ведущими причинами преждевременных родов до 28-недельного срока являются: инфекция, преждевременное излитие околоплодных вод и истмико-цервикальная недостаточность с последующим пролабированием и инфицированием оболочек плодного пузыря. По данным литературы, от 30 до 40% преждевременных родов обусловлены наличием инфекционного процесса [Власова Т.А., Вальдман С.Ф., Иванова Н.В.,. Урогенитальная инфекция играет ключевую роль в генезе различных патологических процессов при беременности и состоянии здоровья новорожденного. Наиболее частой причиной преждевременных родов является условно-патогенная флора урогенитального тракта. При этом изменение биоценоза влагалища с соответствующим изменением рН может быть использовано как маркер оценки риска преждевременных родов. Преждевременный разрыв плодных оболочек осложняет течение преждевременных родов в 19,95% случаев. Исследования показали, что основной путь изменения оболочек с их последующим разрывом – инфицирование их различными микроорганизмами восходящим путем.
Ранняя диагностика преждевременного излития околоплодных вод во многом определяет дальнейшую тактику ведения. Обнаружение протеина - 1, связывающего инсулиноподобный фактор роста во влагалищном отделяемом, служит одним из надежных методов диагностики преждевременного разрыва плодных оболочек. В существующей системе диспансеризации недостаточно проработаны единые методические установки применительно к профилактике преждевременных родов и ограничены возможности применения современных методов их прогнозирования, позволяющих осуществить раннее выявление факторов риска и выбор оптимальной тактики ведения беременности.
Риск развития идиопатического респираторного дистресс-синдрома у недоношенных детей при сроке гестации менее 28 нед. составляет 60%, от 32 до 36 нед. – 20%, более 37 нед. – 5%. Стероидная терапия глюкокортикоидами на 40% снижает раннюю неонатальную смертность.
Преждевременные роды подразделяются на спонтанные и индуцированные, связанные с состоянием здоровья беременной и/или плода. Спонтанные преждевременные роды, в свою очередь, могут начинаться с регулярной родовой деятельности при целом плодном пузыре – идиопатические (около 40–50% случаев) или с отхождения околоплодных вод при отсутствии родовой деятельности (около 50%). По клинической картине преждевременные роды делятся на угрожающие, характеризующиеся нерегулярными сокращениями матки и открытием шейки матки до 3–4 см, и начавшиеся – в этом случае наступает регулярная родовая деятельность и происходит открытие шейки матки на 3–4 см и более. Каждый третий случай преждевременных родов происходит у первобеременных, у которых к факторам риска следует отнести ранее перенесенные аборты или самопроизвольные выкидыши, инфекцию мочевыводящих путей, воспалительные заболевания гениталий.
Диагноз начала преждевременных родов сопряжен с определенными трудностями в связи с отсутствием специфической симптоматики. Прогнозирование начала наступления преждевременных родов – это чрезвычайно важная в практическом отношении проблема, поскольку примерно в 50% случаев сократительная деятельность матки спонтанно прекращается. В качестве предиктора преждевременных родов в настоящее время довольно успешно применяется экспресс-тест на определение фосфорилированной формы протеина-1, диагностическая чувствительность которого равняется 88,9%, а диагностическая специфичность – 100%.
Фосфорилированный протеин-1, связывающий инсулиноподобный фактор роста, синтезируется децидуальными клетками. Околоплодные воды, сыворотка плода и беременной, напротив, содержат большое количество нефосфорилированного ПСИФР-1. При приближении срока родов околоплодные оболочки начинают отделяться от децидуальной оболочки, в результате высвобождается небольшое количество фПСИФР-1. Отрицательный результат указывает на низкий риск преждевременных родов в течение 7 дней после проведения теста. Прогностическая ценность отрицательного результата – 94%.
На первом этапе исследования нами проведен ретроспективный клинико-статистический анализ 137 историй преждевременных родов. Эти исследования проводились по специально разработанной методике обследования, при которой учитывались паспортные, анамнестические, клинические данные, сведения об образовании, о наличии профессиональных вредностей, паритета, особенности течения предыдущих и настоящей беременности и родов, а также о состоянии и исходе родов для плода и новорожденного. Произведено выделение факторов риска и формирование групп высокого риска по преждевременным родам.
На втором этапе, который составил основную часть исследования, было проведено динамическое проспективное наблюдение за 143 беременными от момента их постановки на учет до выписки из стационара после родоразрешения. Данная группа была сформирована на основании данных анкетирования, в процессе которого выяснялись факторы риска преждевременных родов.
Критерии включения: наличие урогенитальной инфекции, диагностированная истмико-цервикальная недостаточность, плацентарная недостаточность и анамнестические факторы (преждевременные роды в анамнезе, множественные внутриматочные вмешательства, преждевременная отслойка плаценты в анамнезе).
Критерии исключения: тяжелая экстрагенитальная патология, многоплодная беременность.
Все наблюдаемые беременные подвергались углубленному клиническому обследованию.
Исходы родов для плода, течение раннего неонатального периода проанализированы у 280 новорожденных. В ходе работы были использованы общеклинические (клинико-анамнестические, лабораторные), специальные (УЗИ, допплерометрия, КТГ), генетические, патолого-анатомические, иммунологические и статистические методы исследования.
Для выполнения задач исследования, включающих использование высокочувствительных тест-систем, основанных на определении протеина-1, связывающего инсулиноподобный фактор роста во влагалищном отделяемом, из числа обследованных беременных было отобрано 85 пациенток с угрозой прерывания беременности и 29 пациенток с диагностированными мутациями в генах тромбофилии, с последующим применением низкомолекулярного гепарина, ознакомленных с целью и методами исследования, давших письменное согласие на их включение в научное исследование.
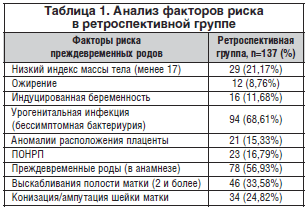
Пациентки обеих групп, включенные в исследование, были сопоставимы по возрасту и соматическому здоровью. В ретроспективной группе (РГ) у всех анализируемых пациенток отмечалось осложненное течение беременности (табл. 1).
Анализ факторов риска преждевременных родов в проспективной группе (ПГ) показал сходное распределение частоты рисков, что и в РГ. В обеих группах в трети случаев имело место сочетание факторов риска (R=0,22; р=0,01). Анализируя состояние соматического статуса, стоит отметить, что при хронических заболеваниях почек, а также при состояниях бессимптомной бактериурии роды до 28 нед. происходили в 3 раза чаще (58%), чем на сроке 33–37 нед. – 17% (p<0,01). Влагалищная инфекция в нашем исследовании занимает ключевую позицию, т. к. в 18 случаях роды наступили до 28 нед., что почти в 6 раз превышает таковые показатели при родах на сроке 33–37 нед. (p<0,01). Половина родов на сроке 28–33 нед. происходили на фоне влагалищной инфекции – 51% (p<0,01). При родах в 28–37 нед. предлежание плаценты отмечено в 17,86% случаев.
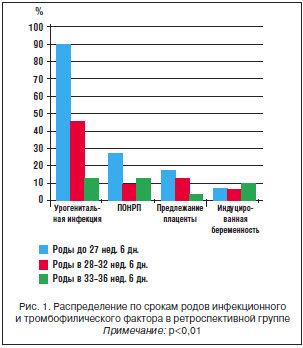
Аномалии предлежания плаценты наблюдались в 5 раз чаще при преждевременных родах до 28 нед., чем при родах на сроке 33–37 нед. (p<0,01). Преждевременная отслойка плаценты произошла в 23 (16,8%) случаях, на сроке до 28 нед. – 31,6%, на сроке 28–32 нед. 6 дн. – 13,1% и при сроке 33–37 нед. – 17,7% (p<0,01) (рис. 1).
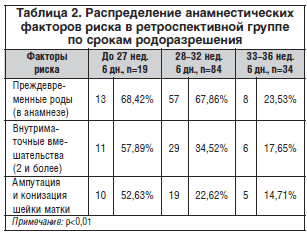
Нами отмечено, что все женщины РГ имели отягощенный акушерско-гинекологический анамнез. Так, у 56,93% женщин были преждевременные роды в анамнезе, у 33,58% отмечено искусственное прерывание беременности или диагностическое выскабливание, а оперативные вмешательства на шейке матки в анамнезе – у 24,82% (табл. 2).
У 54% пациенток РГ беременность протекала с угрозой прерывания на различных сроках, из них стационарную помощь получили 89%. Токолитическая терапия в стационаре проводилась преимущественно препаратами сульфата магния – 54%, β-адреномиметиками – 27%, нестероидными противовоспалительными препаратами – 11%, их сочетание имело место в 7,5% случаев. Терапия β-адреномиметиками и нестероидными противовоспалительными препаратами в сроки до 28 нед. не назначалась.
У ближайших родственников анализируемых беременных в исследовании наследственности были отмечены в 24 случаях инсульты, тромбозы глубоких вен и инфаркты. При изучении анамнеза женщин ретроспективной группы отмечена преждевременная отслойка плаценты в 17% случаев, плацентарная недостаточность с внутриутробной задержкой развития плода – в 53% случаев. У таких пациенток в 63,33% случаев произошли очень ранние преждевременные роды, что в 3 раза чаще, чем роды на сроке 33–37 нед. (R=0,21; р=0,01).
В 63% случаев преждевременные роды до 28 нед. начинались с преждевременного излития околоплодных вод, на сроке 28–32 нед. 6 дн. – в 74%, при родах в 33–37 нед. – в 30% случаев (p<0,02).
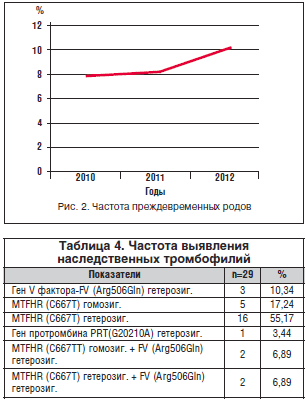
Частота преждевременных родов в период 2010–2012 гг., по данным статистических отчетов, колебалась от 7,8 до 10,6% (рис. 2).
Все беременные ПГ были поставлены на учет до 6–недельного срока гестации, после УЗИ, конкретизирующего срок беременности и место имплантации плодного яйца.
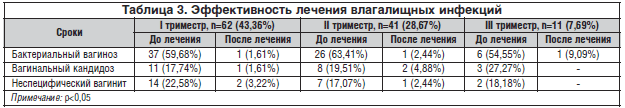
При самостоятельном скрининге на влагалищную инфекцию отклонение в значении рН влагалищного содержимого в ПГ выявлено у 43% беременных. Бактериоскопическое исследование установило, что бактериальный вагиноз имеет место в 37 (59,68%) случаях, вагинальный кандидоз – в 11 (17,74%), неспецифический вагинит – в 14 (22,58%) случаях (p<0,05) (табл. 3).
В ПГ обследование на мутации в системе гемостаза проводилось всем беременным с преждевременными родами в анамнезе – в 59% случаев, преждевременной отслойкой плаценты – в 19%, предлежанием плаценты – в 17% случаев. У трети беременных из 102 обследованных были выявлены мутации в генах системы гемостаза (табл. 4). Все беременные с подтвержденными генетическими мутациями тромбофилии были госпитализированы для дообследования и подбора терапии низкомолекулярными гепаринами.
Пациентки с мутацией в гене MTFHR (С667ТТ) дополнительно во время беременности получали препараты фолиевой кислоты. Оценивался уровень гомоцистеина. Динамический контроль за лечением проводился по показателям гемостазиограммы 1 раз в 2 нед.
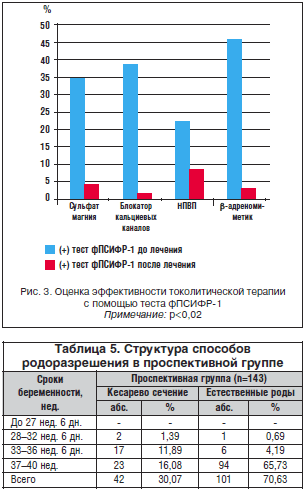
При обращении с жалобами на дискомфорт или боли внизу живота, начиная с 22 нед. гестации, у 85 беременных для диагностики и прогнозирования наступления преждевременных родов использовался высокочувствительный тест на полосках, определяющий фосфорилированную форму протеина-1, связывающего инсулиноподобный фактор роста. В 53% случаев угрозы прерывания беременности при первом обращении получен положительный результат, подтвержденный УЗИ и мануальным исследованием, данные беременные госпитализированы, 47% пациенток продолжили амбулаторное наблюдение. Оценку качества терапии, угрозы прерывания беременности в стационаре проводили с помощью повторного теста на определение фПСИФР-1 (рис. 3).
Нами отмечено, что при применении β-адреномиметиков частота повторных положительных результатов при тестировании в 2 раза ниже, чем при применении блокаторов кальциевых каналов и НПВП (Р<0,02). По результатам нашего исследования, наиболее предпочтительным для снятия угрозы прерывания беременности на сроке до 28 нед. является блокатор кальциевых каналов – нифедипин, а на сроке 28–33 нед. – сульфат магния и гексапреналина сульфат (р<0,02).
В РГ очень ранние преждевременные роды до 28 нед. гестации имели место в 13,9% случаев, ранние в 28–32 нед. 6 дн. – 61,3% и роды на сроке 33–37 нед. – в 25,8% случаев. В ПГ, благодаря проведенной комплексной профилактике, преждевременные роды на сроке до 28 нед. не произошли. Роды на сроке 28–32 нед. 6 дн. беременности произошли в 2 случаях.
Анализ данных по группам показал, что преждевременные роды на сроке 33–37 нед. в РГ (4,4%) заканчивались кесаревым сечением в 2 раза реже, чем в ПГ (11,9%) (R=0,17; р=0,01) (табл. 5).
У пациенток с наследственной тромбофилией роды через естественные родовые пути на сроке 33–37 нед. произошли в 6,9% случаев (p<0,01), на сроке 37–40 нед. гестации путем кесарева сечения – в 10,3%, через естественные родовые пути – в 79,3% случаев (p<0,01).
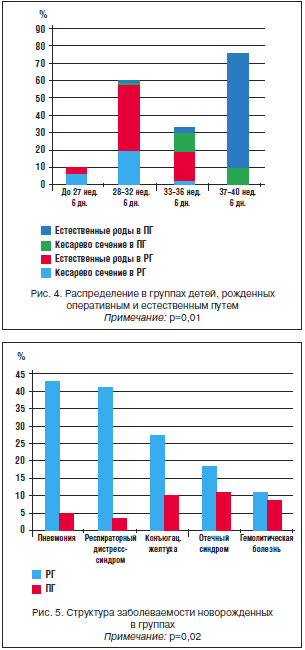
В ПГ родились 143 ребенка. Из них на сроке 28–32 нед. 6 дн. – 2,1%, 33–37 нед. – 16,1% и в доношенном сроке – 81,8% детей. Оперативным способом родились 42 ребенка, естественным путем – 101 (рис. 4). В ретроспективной группе на сроке 28–32 нед. 6 дн. ведущими заболеваниями были пневмония – 66,1%, конъюгационная желтуха – 37,3%, респираторный дистресс-синдром мембран – 59,3% (p<0,02). Сравнивая результаты в группах, стоит отметить, что заболеваемость пневмонией и респираторным дистресс-синдромом у недоношенных детей в ПГ снизилась в 4 раза по сравнению с РГ (R=0,17; р=0,02).
В ПГ на первом месте в структуре заболеваемости находился отечный синдром – 21,7%, конъюгационная желтуха – 17,4%, гемолитическая болезнь – 17,4%, пневмония и респираторный дистресс-синдром – по 13,1% (рис. 5).
Сравнивая результаты в группах, стоит отметить, что заболеваемость пневмонией и респираторным дистресс-синдромом у недоношенных детей в ПГ снизилась в 4 раза по сравнению с РГ (R=0,17; р=0,02). В 3 раза снизилось число детей в ПГ (21,7%) нуждающихся в искусственной вентиляции легких, по сравнению с РГ (R=0,21; р=0,02).
Формирование групп высокого риска по преждевременным родам позволяет оптимизировать диагностическую и лечебную тактику. Выявление урогенитальной инфекции с помощью простого теста самодиагностики определения рН влагалищной среды с последующим бактериоскопическим исследованием и санацией позволяет снизить частоту преждевременных родов. Необходимым является определение тромбофилии, и в частности наследственных мутаций генов тромбофилии, с профилактическим применением низкомолекулярных гепаринов. Правильный подбор токолитической терапии с использованием современной высокочувствительной тест-системы, определяющей фосфорилированную форму протена-1, связывающего инсулиноподобный фактор роста во влагалищном отделяемом, для оценки ее эффективности, способствует снижению частоты преждевременных родов.
Автор: Серов В.Н., Сухорукова О.И.
001 =
002 =
003 =
004 =
 005
005
|
||||||||||||
|
| | |||||||||||
|
|