|
Календарь беременности 01-42 Подготовка к беременности Для тех, у кого беременность первая |
|

Подготовка к родам вертикальным и обычным
Правильный выбор жаропонижающего препарата для детей, страдающих аллергическими заболеваниями
— Понимание особенностей процессов терморегуляции, этиологии и патогенеза лихорадки у детей, а также механизма действия жаропонижающих средств чрезвычайно важно для практикующих педиатров, т. к. лихорадка является одной из наиболее частых неспецифических реакций организма ребенка на различные патологические процессы. Зачастую повышение температуры тела у ребенка становится причиной необоснованного применения лекарственных средств. Правильный выбор жаропонижающего препарата для детей, страдающих аллергическими заболеваниями, представляет собой особенно сложную задачу, т. к. в настоящее время среди детского населения широко распространены аллергические заболевания, высока предрасположенность к ним.
Хорошо помогает Чёрная бузина и Иммунгуард.
Оптимальная температура тела является важным параметром гомеостаза организма и необходимым условием протекания процессов метаболизма, пластических процессов, обновления структур, функционирования органов, тканей, систем и организма в целом.
В обычных условиях у человека температура внутренних органов, крови и мозга поддерживается на уровне 37oС с физиологическими колебаниями ±1,5oС. Интервал между нормальной и верхней летальной температурой внутренних органов составляет 6oС. Повышение температуры тела человека выше +43oС практически несовместимо с жизнью. Нижняя летальная температура тела – 23oС.
Воздействие различных факторов может привести к изменению теплового баланса организма, в результате чего развиваются либо гипотермические, либо гипертермические состояния. Одним из наиболее распространенных гипертермических состояний является лихорадка.
Лихорадка (febris, pyrexia) – это общая неспецифическая реакция организма, в большинстве случаев развивающаяся в ответ на попадание в организм и/или образование в нем пирогена и характеризующаяся динамической перестройкой функции системы терморегуляции. Важным проявлением лихорадки является повышение температуры тела, мало зависящее от температуры окружающей среды. Лихорадка носит защитно-приспособительный характер, т. к. за счет повышения температуры тела происходит стимуляция естественной реактивности организма.
С древнейших времен лихорадку считали кардинальным признаком болезни, а поиск причин и методов борьбы с лихорадкой являлся одной из самых распространенных проблем врачей. Так, еще древние славяне выделяли различные виды лихорадки в зависимости от сопровождавших ее симптомов: трясуха, огнея, желтея, корчея, ледея, гнетея, грудея, глухея, ломея, пухнея, глядея, невея (мертвичка). Армянский врач М. Гераци (XII в.) написал целый труд «Утешение при лихорадках», где он различал однодневную, длительную, изнурительную, плесневую лихорадки, а также профессиональные лихорадки – у стеклодувов, кузнецов и других рабочих. Гален называл лихорадку «противоестественный жар» (сolor praeternaturalis).
«Отец медицины» Гиппократ впервые представил известную до настоящего времени классификацию лихорадки по типу температурной кривой:
– постоянная лихорадка (febris continua) характеризуется повышением температуры тела при ее суточных колебаниях не более 1oС;
– послабляющая лихорадка (febris remittens) характеризуется повышением температуры тела, при котором ее суточные колебания превышают 1oС. Температура может снижаться ниже 38oС, но не достигает нормальных цифр;
– перемежающаяся лихорадка (febris intermittens) – лихорадка, при которой в пределах суток чередуются периоды нормальной и повышенной температуры;
– извращенная лихорадка (febris inversa) – лихорадка, при которой отмечается извращение суточного температурного ритма с более высокими подъемами температуры в утренние часы;
– истощающая лихорадка (febris hectica) – лихорадка, характеризующаяся подъемом температуры тела до высоких цифр с очень быстрым ее снижением. В течение суток возможно несколько эпизодов подъема температуры и ее снижения;
– неправильная лихорадка (febris atypica) – лихорадка, при которой отсутствуют какие-либо закономерности.
В настоящее время лихорадку классифицируют по различным признакам (рис. 1).
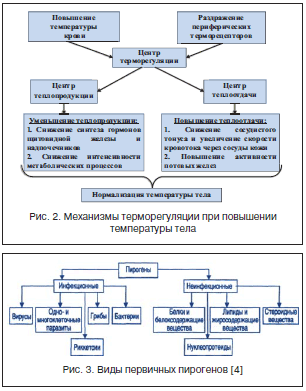
Дети более склонны к развитию лихорадки, чем взрослые, за счет незрелости регуляторных систем организма и несовершенства системы терморегуляции. Механизм процесса терморегуляции представлен на рисунке 2.
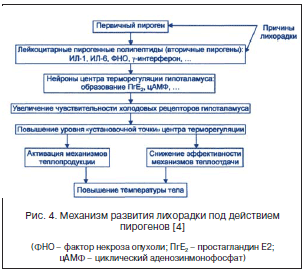
Для выбора тактики ведения ребенка с лихорадкой важно выяснить этиологический фактор (пироген), вызвавший ее, что не всегда является легкой задачей. Пирогены по своей природе могут быть инфекционными и неинфекционными (рис. 3).
Неинфекционные пирогены попадают в организм извне (например, при введении белоксодержащих веществ), а также высвобождаются из тканей организма при патологических состояниях (например, асептическом некрозе). Чаще в клинической практике встречаются инфекционные пирогены. Различные элементы клеток микроорганизмов (липополисахариды, экзо- и эндотоксины и т. д.) сами не способны вызывать лихорадку – они лишь приводят к образованию в организме истинных (вторичных) пирогенов. Их выделяют различные клетки организма, в основном макрофаги и нейтрофилы, в ответ на появление чужеродного вещества.
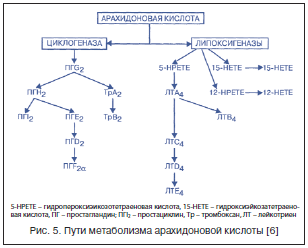
Истинные пирогены запускают механизм развития лихорадки (рис. 4). Лейкоцитарный пироген – интерлейкин (ИЛ)?-1 стимулирует секрецию простагландинов, амилоидов А и Р, С-реактивного белка, гаптоглобина, ?1-антитрипсина и церулоплазмина. Под действием ИЛ-1 инициируется продукция Т-лимфоцитами ИЛ-2 и повышается экспрессия клеточных рецепторов. Кроме того, происходят усиление пролиферации В-лимфоцитов, стимуляция секреции антител и экспрессии мембранного Ig-рецептора. ИЛ-1 активизирует циклооксигеназу (ЦОГ), что приводит к повышению внутриклеточного уровня циклического аденозин-3’,5’-монофосфата, внутриклеточному накоплению ионов Са2+, изменению соотношения Na/Са и перестройке активности центров теплопродукции и теплоотдачи.
Лихорадка оказывает на организм ребенка как положительное, так и отрицательное воздействие. Защитно-приспособительное значение лихорадки заключается в повышении естественной реактивности организма. Повышение температуры тела приводит к усилению интенсивности фагоцитоза, увеличению синтеза интерферона, ускорению трансформации лимфоцитов и стимуляции антителогенеза.
В то же время высокая температура тела у ребенка значительно усиливает основной обмен, повышается потребность тканей в кислороде, вследствие чего происходит усиление работы сердечно-сосудистой и дыхательной систем (увеличение частоты сердечных сокращений, частоты дыханий). Развиваются также относительная гипоксия и метаболические нарушения, от которых страдают все органы и системы, но наиболее чувствительна центральная нервная система (у детей раннего возраста это может проявляться судорожным синдромом).
Для определения терапевтической тактики при лихорадке у ребенка важно подразделение ее на 2 клинических варианта: «розовый» и «бледный». Если при повышении температуры тела теплоотдача соответствует теплопродукции, то это свидетельствует об адекватном течении лихорадки. Клинически это проявляется прогностически благоприятным вариантом – «розовой» лихорадкой. При этом наблюдаются нормальное поведение и удовлетворительное самочувствие ребенка, кожные покровы розовые или умеренно гиперемированные, влажные и теплые на ощупь. В случае, когда при повышении температуры тела теплоотдача из-за существенного нарушения периферического кровообращения неадекватна теплопродукции, развивается неблагоприятный вариант – «бледная» лихорадка. Клинически при этом отмечаются нарушение состояния и самочувствия ребенка, озноб, бледность, мраморность, сухость кожных покровов, акроцианоз, холодные стопы и ладони, тахикардия.
Гипертермический синдром – это патологический вариант лихорадки, при котором отмечается неадекватная перестройка терморегуляции с резким увеличением теплопродукции и резким снижением теплоотдачи. Гипертермический синдром проявляется в быстром повышении температуры тела, нарушении микроциркуляции, присоединяются метаболические расстройства и прогрессивно нарастающая дисфункция жизненно важных органов и систем, эффект от жаропонижающих препаратов отсутствует. Эти клинические проявления являются прямым указанием на необходимость оказания неотложной помощи.
Неблагоприятное течение лихорадки у детей может привести к развитию опасных осложнений (табл. 1).
К группе риска по развитию осложнений при лихорадке относятся дети:
• в возрасте до 2 мес. при температуре выше 38°С;
• в возрасте до 2 лет при температуре выше 39°С;
• любого возраста при температуре выше 40°С;
• с фебрильными судорогами в анамнезе;
• с заболеваниями ЦНС;
• с хронической патологией органов кровообращения;
• с обструктивным синдромом;
• с наследственными метаболическими заболеваниями.
Дети, относящиеся к группе риска по развитию осложнений при лихорадке, а также дети с гипертермическим синдромом и «бледной» лихорадкой независимо от основного заболевания, вызвавшего подъем температуры тела, нуждаются в жаропонижающей терапии.
У детей, не входящих в группу риска по развитию осложнений при лихорадке, в случае, если температурная реакция имеет благоприятный характер («розовая» лихорадка), не превышает 39оС и не оказывает отрицательного влияния на состояние ребенка, от назначения жаропонижающих средств следует воздержаться, а использовать физические методы охлаждения и обильное питье.
Для лечения лихорадки у детей используются нестероидные противовоспалительные препараты (НПВП), рекомендованные к применению в педиатрической практике: ибупрофен и парацетамол. Механизм действия НПВП связан с угнетением синтеза простагландинов за счет снижения активности ЦОГ, принимающей участие в их синтезе. Блокируя активность ЦОГ, уменьшая синтез провоспалительных простагландинов, лекарственные препараты оказывают антипиретическое, анальгезирующее и противовоспалительное действие.
Тактика применения НПВП у детей, предрасположенных к развитию аллергических заболеваний (в т. ч. бронхиальной астмы) и уже страдающих ими, должна быть очень осторожной. Это обусловлено особенностями механизма действия НПВП, которые блокируют ЦОГ и тем самым нарушают метаболизм арахидоновой кислоты. Этот процесс можно представить следующим образом.
Арахидоновая кислота высвобождается из фосфолипидов клеточных мембран под действием различных внешних стимулов (повреждение лекарством, эндотоксином и т. д.), после чего метаболизируется двумя путями: циклооксигеназным и липооксигеназным (рис. 5). В результате циклооксигеназного пути образуются простагландины Е2, F2?, и D2, простациклин и тромбоксаны. Именно этот путь блокируют НПВП. Во втором пути могут участвовать несколько липоксигеназ, каждая из которых вводит кислород в определенное место молекулы арахидоновой кислоты. Так, 5-липоксигеназа приводит к образованию лейкотриена А4, который в свою очередь претерпевает дальнейшие изменения в двух направлениях – гидролиз до лейкотриена В4 либо присоединение глутатиона с образованием лейкотриена С4. Далее лейкотриен С4 переходит в лейкотриен D4 и лейкотриен Е4.
Все продукты метаболизма арахидоновой кислоты оказывают очень выраженное биологическое действие на клетки, органы и ткани. Причем в физиологических условиях существует баланс между всеми производными арахидоновой кислоты. Прием НПВП приводит к дисбалансу, преобладанию липоксигеназного пути метаболизма арахидоновой кислоты. ЛТС4 и ЛТD4 вызывают спазм гладких мышц, усиливают выделение слизи, приводят к повышению проницаемости сосудов. ЛТВ4 вызывает выраженный хемотаксис нейтрофилов, их дегрануляцию и образование активных форм кислорода. ЛТЕ4 способствует менее выраженной, чем ЛТС4 и ЛТD4, но более длительной бронхоконстрикции. Таким образом, метаболиты арахидоновой кислоты способствуют развитию отека, воспаления, бронхоспазма.
НПВП угнетают ЦОГ и сдвигают баланс метаболизма арахидоновой кислоты в сторону образования лейкотриенов. Наиболее часто реакции возникают при приеме ацетилсалициловой кислоты, но обычно пациенты оказываются чувствительными и к другим НПВП. Проявления непереносимости могут быть различными (от кожной сыпи до анафилактического шока), чаще это патологические процессы в органах дыхания или крапивница. Наиболее ярко непереносимость НПВП проявляется в развитии бронхиальной астмы, сочетающейся с непереносимостью ацетилсалициловой кислоты и других анальгетиков, получившей название «аспириновая астма».
Поскольку в педиатрической практике разрешены к применению только 2 НПВП – ибупрофен и парацетамол, обсуждается именно возможность и безопасность их применения у детей, страдающих аллергическими заболеваниями и, особенно, бронхиальной астмой. С этой целью был проведен целый ряд крупных клинических исследований.
Так, R. Beasley et al. опубликовали в 2008 г. результаты международного исследования по выявлению взаимосвязи между приемом парацетамола детьми в первый год жизни и увеличением риска развития у них астмы в последующие годы. В исследование были включены 205 487 детей в возрасте 6–7 лет из 31 страны. Было выявлено, что использование парацетамола с жаропонижающей целью на первом году жизни было связано с повышенным риском развития симптомов астмы в возрасте 6–7 лет. Использование парацетамола было также связано с риском развития риноконъюнктивита и экземы. Полученные результаты указывают на необходимость дальнейшего изучения данной проблемы. По рекомендациям Американской академии педиатров, не следует применять парацетамол у детей, страдающих астмой.
По данным другого рандомизированного двойного слепого сравнительного исследования, S.M. Lesko et al. показывают безопасность приема ибупрофена в качестве жаропонижающего средства у детей с астмой в анамнезе. В исследование были включены 1879 детей с астмой, у которых не было ранее выявлено чувствительности к ацетилсалициловой кислоте или другим НПВП. Результаты исследования показали, что по сравнению с парацетамолом при приеме ибупрофена риск развития симптомов астмы меньше. Предположительный механизм может быть связан с тем, что ибупрофен подавляет активность Т-хелперов 2-го типа, которая имеет значение в патогенезе обострений атопической бронхиальной астмы. Эти данные свидетельствуют об относительной безопасности применения ибупрофена у детей с бронхиальной астмой.
Ибупрофен обладает двойным антипиретическим эффектом – центральным и периферическим. Центральное действие заключается в блокировании ЦОГ в ЦНС и соответственно угнетении центров боли и терморегуляции. Механизм периферического жаропонижающего действия ибупрофена обусловлен блокадой образования простагландинов в различных тканях. Это приводит к снижению активности воспаления и нормализации температуры тела. Помимо жаропонижающего эффекта препарат оказывает обезболивающее и противовоспалительное действие.
В научных исследованиях показан более выраженный и длительный жаропонижающий эффект ибупрофена по сравнению с сопоставимыми дозами других НПВП. Проведены также научные исследования, в которых доказаны хорошая переносимость и высокая безопасность ибупрофена. В исследовании, проведенном D. Kanabar et al. (2007), доказана высокая безопасность применения ибупрофена в сравнении с безопасностью парацетамола у детей, предрасположенных к бронхиальной астме.
В 2010 г. С.А. Pierce и В. Voss представили данные обзора публикаций о 85 научных исследованиях (до 2009 г.), в которых проводилось сравнение эффективности и безопасности применения ибупрофена и парацетамола у взрослых и детей. Благодаря такому большому числу проанализированных данных авторам обзора удалось подвергнуть информацию качественной статистической обработке и получить достоверные результаты. По итогам проведенного анализа авторы сделали выводы о том, что ибупрофен более эффективен, чем парацетамол в лечении боли и лихорадки у взрослых и детей. В отношении безопасности статистически значимой разницы не выявлено – оба препарата показали себя безопасными в равной степени.
Помимо анальгетического, жаропонижающего и противовоспалительного эффекта некоторые исследователи в настоящее время указывают и на другие, ранее неизвестные, свойства ибупрофена. Так, в своем исследовании А.А. Al-Janabi (2010) показал in vitro потенциальное антибактериальное действие ибупрофена на изолированные штаммы бактерий, что может свидетельствовать о его роли в повышении неспецифической резистентности организма.
Таким образом, учитывая высокую частоту развития лихорадки у детей, для выявления ее причины, а также для правильного подбора жаропонижающих средств крайне важно на основе знаний о патогенезе, клинических вариантах лихорадки, механизмах терморегуляции сделать вывод о наиболее вероятной причине повышения температуры тела и необходимой тактике ведения лихорадящего ребенка. Особую осторожность необходимо проявлять при назначении жаропонижающих средств детям, страдающим аллергическими заболеваниями, в т. ч. бронхиальной астмой. На сегодняшний день среди всех НПВП доказана безопасность применения с жаропонижающей целью ибупрофена в отношении риска развития аллергических заболеваний и бронхиальной астмы у детей.
Автор: Захарова И.Н., Заплатников А.Л., Творогова Т.М., Мачнева Е.Б.
001 =
002 =
003 =
004 =
 005
005
|
||||||||||||
|
| | |||||||||||
|
|